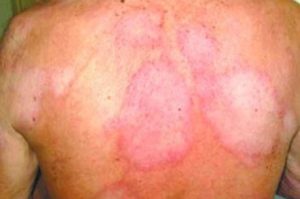
A hanseníase é uma doença de pele causada pela bactéria Mycobacterium leprae que, quando contraída, pode ficar em um longo período de incubação, ou seja, sem apresentar sintomas, por até 7 anos.
Dados do Ministério da Saúde mostram que entre 1999 e 2018, o Brasil teve 768.215 novos casos da doença. Isso equivale, em média, a 38 mil casos por ano.
Segundo o dermatologista Egon Daxbacher, diretor da SBD (Sociedade Brasileira de Dermatologia) e especialista no assunto, o Brasil responde por 90% dos casos de hanseníase nas Américas e é o segundo país com maior número de casos do mundo — perde para Índia, que teve, apenas em 2017, 126.164 novos casos.
Apesar do grande número de casos, a hanseníase é de difícil transmissão — 90% da população possui uma defesa natural do organismo contra essa bactéria. A transmissão é respiratória e é necessário contato próximo e diário com uma pessoa infectada sintomática.
Daxbacher explica que uma vez infectada a bactéria se aloja nos nervos periféricos do corpo. O sistema imunológico, na tentativa de combater a bactéria ativa, causa uma inflamação nos nervos, fazendo com que eles percam a função.
Isso causa manchas na pele e perda de sensibilidade e motora das regiões periféricas do corpo: mãos, pés, braços e pernas.
Em alguns casos, quando a doença não é tratada na fase inicial, pode deixar sequelas e deformidades, como perda permanente da sensibilidade, perda de funções musculares, dedos em garra e falta de sensibilidade nos olhos.
“O grande problema da perda de sensibilidade é que a pessoa não consegue se proteger. Quando encostamos em algo quente, nós rapidamente tiramos e o dano é mínimo. O paciente com hanseníase não percebe que está se queimando.”
Para a coordenadora da Campanha Nacional de Hanseníase da SBD, Sandra Durães, trata-se de uma doença que afeta, principalmente, regiões com menor IDH (Índice de Desenvolvimento Humano).
Segundo Daxbacher, isso ocorre pois, em regiões com mais pobreza existe menos acesso à saúde e, consequentemente, menos diagnóstico e tratamento. “Depois que o tratamento começa, a pessoa já não transmite a doença.”
Além disso, ele enfatiza que locais com aglomeração de pessoas, como presídios ou casas pequenas em que muitas pessoas moram juntas, facilitam a transmissão da doença.
Diagnóstico precoce
Segundo os especialistas, a melhor maneira de combater a hanseníase é o diagnóstico precoce da doença. “Para conseguir isso, precisamos fazer disseminação de informação e busca ativa.”
A prática de busca ativa é quando o serviço de saúde examina pessoas próximas ao paciente diagnosticado ou comunidades com muitos casos sem que a pessoa procure o serviço médico.
Veja mais: Pode ser que você esteja usando desodorante da maneira errada
Daxbacher afirma ainda que as pessoas diagnosticadas começam o tratamento e que as que não apresentam a doença são vacinadas com BCG, que fornece de 30% a 70% de proteção, e são orientadas a procurar o serviço de saúde caso apresentem os primeiros sintomas.
“O grande problema é que as pessoas não procuram o médico, devido ao estigma ou então por que são sintomas que não incomodam muito.”
Sergio Palma, presidente da SBD, afirma que a entidade tem colaborado com a capacitação de médicos de outras especialidades e generalistas, o que contribui para o fortalecimento da rede de detecção dessa doença.
O dermatologista explica que o tratamento dos casos brandos demora seis meses e consiste em dois antibióticos orais.
Já quando a doença está mais avançada, o tratamento é feito com três antibióticos orais e pode demorar um ano. Nestes casos, a chance de sequela motora e sensitiva é maior.
Estigma
Os especialistas afirmam que ainda hoje existe muito preconceito em relação à hanseníase. Antes, conhecida como lepra, a doença era considerada uma praga e o tratamento era feito com isolamento compulsório.
“O principal motivo é a falta de conhecimento. As pessoas guardam na cabeça a época bíblica em que as pessoas diagnosticadas andavam com um sino para avisar que tinham a doença e ninguém se aproximar.”
O médico explica que a transmissão é difícil e que os profissionais de saúde não precisam de equipamento nenhum ao atender um paciente diagnosticado.
Segundo Daxbacher, o tratamento com isolamento compulsório, em que as pessoas eram enviadas para colônias e proibidas de sair, vigorou oficialmente no Brasil até 1968, mas continuou acontecendo até meados da década de 1980.
R7.COM
Foto: google